NHRI Communications

研究發展
台灣鮑氏不動桿菌抗藥性快速增加,應強化感控措施及資源
Rapid rise of extensively-drug resistant Acinetobacter baumannii complex: Increase of infection control resources urged in Taiwan
 從1928年盤尼西林發現以來,人類與細菌進入永無止息的戰爭,細菌的抗藥性是醫療界面臨的一大考驗,因此世界多國都有各自的監測系統,以瞭解國內細菌抗藥性現況,如:美國有Active Bacterial Core Surveillance、National Antimicrobial Resistance Monitoring System、Healthcare-associated Infections Projects等監測系統。早在1997年何曼德院士回國時就把細菌抗藥性列為本院之重要工作目標之一,於1998年承蒙各合作醫院幫忙,開始全國微生物抗藥性監測計畫(Taiwan Surveillance of Antimicrobial Resistance; 簡稱TSAR),後來依照監測結果提出政策建言,與醫界攜手成功減少鏈球菌的紅黴素抗藥性,也建言農委會,成功降低食用動物之萬古黴素腸球菌比率。除此之外,持續監測與瞭解抗藥性變化可供醫界在使用抗生素時參考,制定相對應的感染管制策略,也能找出當前重點的抗藥問題,讓有興趣的學者投入相關的抗藥性研究與藥物或疫苗研發。
從1928年盤尼西林發現以來,人類與細菌進入永無止息的戰爭,細菌的抗藥性是醫療界面臨的一大考驗,因此世界多國都有各自的監測系統,以瞭解國內細菌抗藥性現況,如:美國有Active Bacterial Core Surveillance、National Antimicrobial Resistance Monitoring System、Healthcare-associated Infections Projects等監測系統。早在1997年何曼德院士回國時就把細菌抗藥性列為本院之重要工作目標之一,於1998年承蒙各合作醫院幫忙,開始全國微生物抗藥性監測計畫(Taiwan Surveillance of Antimicrobial Resistance; 簡稱TSAR),後來依照監測結果提出政策建言,與醫界攜手成功減少鏈球菌的紅黴素抗藥性,也建言農委會,成功降低食用動物之萬古黴素腸球菌比率。除此之外,持續監測與瞭解抗藥性變化可供醫界在使用抗生素時參考,制定相對應的感染管制策略,也能找出當前重點的抗藥問題,讓有興趣的學者投入相關的抗藥性研究與藥物或疫苗研發。近年來許多臨床細菌之抗藥性逐年上升,其中最主要的為革蘭氏陰性菌(Gram- negative bacteria),包括Acinetobacter baumannii complex(鮑氏不動桿菌綜合體)、 Pseudomonas aeruginosa (綠膿桿菌)、 Escherichia coli (大腸桿菌)、Klebsiella pneumoniae (克雷伯氏肺炎桿菌)等,其中以A. baumannii complex最為常見。此一綜合體包含A. baumannii、A. nosocomialis與 A. pittii等細菌,因為三者於臨床實驗室無法區分,僅能用分子生物學方式區分,所以統稱A. baumannii complex(以下簡稱ABC)。ABC可造成各種感染,包含菌血症、肺炎、泌尿道感染、傷口或導管感染等,死亡率高達40-60%。ABC極易造成院內群突發(outbreak),主要是因為ABC可以在嚴苛的環境下生存,在乾燥環境中可存活超過2星期,在人體也能形成移生,因此極難根除,世界各國學者對此一問題莫不投入極大心力。就抗藥性部分,除了擁有先天抗藥性外,ABC又可從外界快速獲得其他抗藥機制,因此,世界各國的調查資料都顯示ABC的抗藥性逐年上升,其中對於最後一線抗生素carbapenem(包含imipenem與meropenem)的抗藥性上升尤其快速,歐美與亞洲各國發現carbapenem抗藥可達40-60%之高。以加護病房感染而言,台灣ABC盛行率之快速增加居細菌之冠,抗藥性的監視自然不可忽視。台灣之前的研究多為單一中心,或者是多中心而無長期追蹤,且檢驗抗藥性之方式又會依地區有所不同,所以無法統合成長時間的監測資料。TSAR每兩年持續監測,並用相同方式檢測抗藥性,得以獲得長時間且一致性的監測資料。
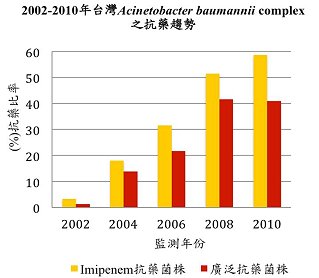
TSAR研究團隊擷取2002年到2010年(TSAR第3期到第7期),從全台11家醫學中心及15家區域醫院所蒐集的1,640株ABC發現,imipenem抗藥性從2002年的3.4%在2010年遽升至58.7%,其他抗生素的抗藥性反而有些許的下降,但總體仍維持在60%以上。臨床因子的多變項分析顯示,高風險族群包括年長者(≧ 65歲)及加護病房病患等,與臨床觀察吻合,但區域醫院與醫學中心經過校正後之抗藥比率相似,顯示抗藥性菌種在各個醫院都相同嚴重。另一個重要影響因素是檢體來源,例如2010年來自呼吸道檢體之菌抗imipenem比率高達70%,而來自血液者則僅有30%,而且呼吸道檢體也是ABC最常被分離出來的部位,且藉由呼吸道更容易在醫院散布,目前醫院的感染控制也的確朝向這類病人努力。
對於carbapenem抗藥的ABC通常也對其他抗生素具抗藥性,因此廣泛抗藥性(extensively drug-resistant)菌株的上升趨勢也跟imipenem抗藥類似,從2002年的1.3%竄升到2010年的41%,表示臨床檢體中只要分離出ABC,就有一半以上可能是廣泛抗藥菌,目前醫界常用的後線抗生素(包括amikacin、gentamicin、ciprofloxacin、levofloxacin、cefepime、ceftazidime、ampicillin/sulbactam、piperacillin/tazobactam)對這些廣泛抗藥性的ABC菌幾乎都無效,唯一能使用的僅有colistin與tigecycline,以致於廣泛抗藥性菌感染之死亡率都高居不下,這都凸顯了此一抗藥菌之臨床重要性與研發新藥物或疫苗的急迫性。
台灣的感染控制措施與歐美先進國家類似,然而從歐美的經驗來看,遏止ABC的群突發需要龐大的人力、物力與時間,目前措施包括隔離感染或移生病患、照顧之醫護人員與家屬皆需遵守標準防護及接觸隔離措施、限制不必要之訪客、接觸的醫療或一般物品也需消毒或丟棄、環境與所有醫療儀器皆需定期消毒、定期環境監測等,族繁不及備載,臨床事務繁重,因此感染控制必然需要專門人才。近年來國內也十分重視院內感控,無奈健保資源拮据,挹注在感控部門的資源自然不如臨床部門。但長遠來看,院內感染一旦發生,不僅病人死亡率高,感染期間所需花費極為驚人,因此歐美各國莫不重視感染控制部門。
TSAR資料發表於BMC Infectious Diseases後( http://www.biomedcentral.com/1471-2334/12/200),目前已有超過2,200次點閱,顯示TSAR資料的完整性與國際的重視,這些菌株也將進行後續的抗藥性基因研究,並提供台灣與國際更豐富完整的抗藥性資訊。
《文/圖:感染症與疫苗研究所郭書辰主治醫師、楊采菱副研究員》